原因が明らかでない下垂体機能障害の1つに, 視床下部下垂体炎がある. 他の自己免疫疾患を合併する例や種々の自己抗体の陽性例があること,下垂体へのリンパ球浸潤がみられることから,自己免疫機序の関与が推測されている. 主な病変の部位, 病理組織所見によって下記のように分類されているが, 非典型例も多く発症機序は一様でない可能性がある. 一般に臨床的には主な病変部位による分類が多く用いられている. IgG4関連疾患に伴う漏斗下垂体病変, 免疫チェックポイント阻害薬による薬剤誘発性下垂体炎などが報告され,その病態, 発症機序が注目される.
1. リンパ球性下垂体前葉炎
2. リンパ球性漏斗下垂体後葉炎
3. リンパ球性汎下垂体炎
1. リンパ球性下垂体炎
2. 肉芽腫性下垂体炎
3. 黄色性下垂体炎
4. 壊死性下垂体炎
自己免疫性視床下部下垂体炎の診断は基本的に除外診断による. したがって類似の所見を示す下記の疾患の鑑別が重要である. 全身性疾患についてはそれぞれの疾患マーカーや他臓器病変の検索を行って診断を進める. 一方, 視床下部下垂体に限局した病変の鑑別は困難な場合が多く, 典型的ではない場合
や病変の増大が認められる際は下垂体生検について検討する. 下垂体生検の際には適切な生検部位の選択が必要で, 可能であれば薬理量のグルココルチコイド投与前に検討する.
1. 全身性疾患による下垂体病変
1) サルコイドーシス
2) 多発血管炎性肉芽腫症
3) ランゲルハンス細胞組織球症
4) 梅毒
5) 結核
6) 真菌感染症
7) IgG4関連疾患
2. 視床下部下垂体に限局した病変
1) 胚細胞腫
2) ラトケ嚢胞
3) 頭蓋咽頭腫
4) 下垂体腫瘍(腺腫)
5) 副鼻腔炎, 海綿静脈洞炎など下垂体周囲組織からの慢性炎症の波及(傍鞍部非特異的慢性炎症)
I. 主症候
1. 頭痛, 視野障害, 乳汁分泌などの下垂体腫瘤性病変による局所症候
2. 疲労感, 無月経などの下垂体機能低下症による症候
II. 検査・病理所見
1. 血中下垂体前葉ホルモンの1つ以上の基礎値および標的ホルモン値の低下を認める.
2. 下垂体前葉ホルモン分泌刺激試験における反応性の低下を認める.
3. 画像検査で下垂体前葉のびまん性腫大を認める.
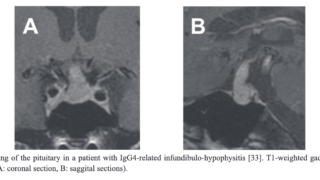
4. 造影MRI検査において病変部位の均一な強い造影増強効果を認める(注1).
5. 下垂体の生検で前葉にリンパ球を中心とした細胞浸潤を認める (注2).
III. 参考所見
1. 女性, 特に妊娠末期, 産褥期の発症が多い.
2. 高プロラクチン血症を認めることがある.
3. 他の自己免疫疾患(慢性甲状腺炎など)の合併例が比較的多い.
4. 抗下垂体抗体を認める例がある.
5. 長期経過例ではトルコ鞍空洞症(empty sella)を示すことがある.
[診断基準]
確実例: IのいずれかとIIのすべてを満たすもの.
疑い例: IのいずれかとIIの 1,2,3,4 を満たすもの.
(注1) 稀に嚢胞性病変を示すことがある.
(注2) 下垂体生検で肉芽腫病変, 泡沫化組織球の細胞浸潤, 壊死病変を認める場合は肉芽腫性下垂体炎, 黄色腫性下垂体炎, 壊死性下垂体炎とそれぞれ呼称される.
(附1) 免疫チェックポイント阻害薬による薬剤誘発性下垂体炎として, ACTH分泌のみが障害されるACTH単独欠損症の病型とACTHを含む複数の前葉ホルモンが種々の程度に障害される複合型下垂体機能低下症がある. 前者では画像検査において下垂体の腫大を認めないが, 後者では下垂体前葉のびまん性腫大を認めることが多い.
(附2) 後天的に成長ホルモン分泌不全症, PRL分泌低下症, TSH分泌低下症を呈する疾患
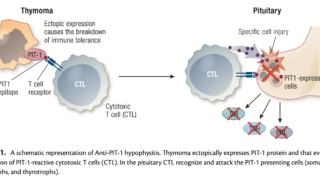
として抗PIT1下垂体炎(抗PIT1抗体症候群)が報告された. 血中に抗PIT1抗体やPIT1特異的細胞傷害性T細胞が認められること, 合併する胸腺腫や悪性腫瘍において異所性PIT1発現が認められる症例があることから, 下垂体特異的転写因子のPIT1(POU1F1)に対する自己免疫が発症に関与する, あるいは傍腫瘍症候群である可能性が示唆される. 原因不明の中枢性甲状腺機能低下症を認めた時には鑑別が必要である.
I. 主症候
口渇, 多飲, 多尿
II. 検査・病理所見
1. 中枢性尿崩症に合致する検査所見を認める.
2. 画像検査で下垂体茎の肥厚または下垂体後葉の腫大を認める.
3. 造影MRI検査において病変部位の均一な強い造影増強効果を認める.
4. 下垂体または下垂体茎の生検で病変部位にリンパ球を中心とした細胞浸潤を認める.
III. 参考所見
1. 下垂体前葉機能は保たれることが多い.
2. 画像検査の異常は自然経過で消退することが多い.
[診断基準]
確実例: IとIIのすべてを満たすもの.
疑い例: IとIIの1, 2, 3を満たすもの.
I. 主症候
1. 下垂体腫瘤性病変による局所症候および下垂体機能低下症による症候 2. 中枢性尿崩症による症候
II. 検査・病理所見
1. 血中下垂体前葉ホルモンの1つ以上の基礎値および標的ホルモン値の低下を認める.
2. 下垂体前葉ホルモン分泌刺激試験における反応性の低下を認める.
3. 中枢性尿崩症に合致する検査所見を認める (注1).
4. 画像検査で下垂体のびまん性腫大または下垂体茎の肥厚を認める.
5. 造影MRI検査において病変部位の均一な強い造影増強効果を認める.
6. 下垂体または下垂体茎の生検で病変部位にリンパ球を中心とした細胞浸潤を認める (注2).
III. 参考所見
1. 高プロラクチン血症を認めることがある.
2. 視床下部性と下垂体性の下垂体機能低下症が混在する場合がある.
[診断基準]
確実例: Iの1, 2とIIのすべてを満たすもの.
疑い例: Iの1,2とIIの1, 2, 3, 4, 5を満たすもの.
(注1) 続発性副腎機能低下症が存在する場合に仮面尿崩症を呈する場合がある.
(注2) 下垂体生検では適切な部位での診断が必要である. 下垂体生検で肉芽腫病変, 泡沫化組織球の細胞浸潤, 壊死病変を認める場合は肉芽腫性下垂体炎, 黄色腫性下垂体炎, 壊死性下垂体炎とそれぞれ呼称される.
(附記)特に若年者の場合, 胚腫が極めて類似した臨床所見, 画像所見を呈することがあるので, 注意しながら画像で定期的にフォローが必要である.
1. 下垂体の腫大が著明で, 腫瘤による圧迫症状(視力, 視野の障害や頭痛)がある場合は, グルココルチコイドの薬理量(プレドニゾロン換算で0.5~1.0 mg/kg/日, 高齢の場合や病態に応じて調節) を投与し, 症状の改善を認めれば漸減する. 病態によってはステロイドパルスあるいはミニパルス療法を検討する. 症状の改善が認められない場合は生検とともに腫瘤の部分切除による減圧を検討する. なお, ヒドロコルチゾンの生理的補充量の目安は10~20 mg/日であることから, それを超える用量が薬理量となる.
2. 薬理量のグルココルチコイドを投与する場合には, 全身検索や下垂体生検の必要性を検討し, 結核などの感染症を十分に除外する必要がある. グルココルチコイド治療によって腫瘤縮小効果は期待できる場合が多いが, 下垂体機能の回復は認めない場合も多い.
3. 下垂体腫大による圧迫症状がなく下垂体機能の低下が認められない場合は, MRIなどによって下垂体腫瘤の形態学的変化を経過観察する.
4. 下垂体機能低下症, 尿崩症の評価を行い適切なホルモン補充療法を行う.
間脳下垂体機能障害と先天性腎性尿崩症および関連疾患の診療ガイドライン 2023年